Мигрень — хроническое неврологическое заболевание; характеризуется повторяющимися мучительными приступами интенсивной головной боли и вегетативными нарушениями. Существенно ухудшает качество жизни, при этом никогда не вызывает угрожающих жизни состояний. Характерна для ограниченного жизненного периода — 40±10 лет. Как правило, к 40-60 годам приступы мигрени прекращаются.
Заболевание выявляют у каждого 10-го жителя планеты, среди пациентов в 3-4 раза больше женщин, чем мужчин. Частота приступов — от повторяющихся ежедневно до нескольких раз в год; на практике — чаще 2-3 раз в месяц. Во время приступа человек нетрудоспособен.

Причины возникновения
Патогенез заболевания до конца не изучен. Нередко мигрень развивается на фоне аномалий центральной нервной системы, дистонии церебральных сосудов, нарушений сна или обмена веществ, эндокринного дисбаланса. Также болезнь может возникнуть из-за отягощенной наследственности: если мигренью страдают и мать, и отец, то она разовьется у ребенка с вероятностью 60%.
В группы риска развития заболевания входят:
- жители мегаполисов в состоянии хронического стресса;
- легко возбудимые, эмоциональные, склонные к депрессивным состояниям люди;
- карьеристы, амбициозные личности;
- больные диабетом;
- курильщики.
Спровоцировать приступ могут:
- острый стресс;
- метеофакторы;
- предменструальный синдром;
- интенсивные физические нагрузки, переутомление;
- прием некоторых лекарств, в частности оральных контрацептивов;
- агрессивные внешние факторы — чрезмерно яркий свет и сильный шум;
- беременность, особенно осложненная;
- нарушение режима сна.
Триггерные — пусковые — факторы:
- определенные пахучие вещества;
- плотно сидящие головные уборы, тугие косы и хвосты;
- искривление положения позвоночника при работе сидя;
- пропуск приемов пищи;
- избыточное потребление продуктов — источников кофеина;
- красные вина, колбасы, твердые сыры, газированные напитки;
- длительные поездки и смена часовых поясов.
Симптоматика
Перед приступом мигрени могут появляться характерные признаки:
- чувство безосновательной тревожности;
- избыточная раздражительность;
- депрессивные состояния;
- понижение работоспособности;
- сонливость;
- недомогание;
- головокружения;
- дискомфорт от сравнительно громких звуков, яркого света и сильных запахов;
- зевота.
Виды мигрени и их симптомы
Существует два основных вида мигрени — классическая и с аурой. Аура — фаза-предшественник, который появляется за 10-30 минут до начала приступа. Проявляется:
- вспышками света перед глазами — «мелькание мушек»;
- навязчивыми запахами;
- замедленной речью;
- звуковыми феноменами;
- потерей чувствительности отдельных зон тела и слабостью в конечностях.

Зрительные аномалии при мигрени
Симптомы классической мигрени:
- сильная головная боль от нескольких часов до нескольких суток (если не принять лекарство);
- свето- и звукобоязнь, тактильная непереносимость прикосновений;
- тошнота и рвота;
- усиление болевых ощущений во время умственной и физической деятельности.
Иногда бывает мигрень без головной боли — офтальмологическая или вестибулярная. При ней боль возникает в области глаз. Кроме этого нарушается зрение (иногда в одном глазу), появляется головокружение. Сопутствующая симптоматика — как у классической мигрени, но менее интенсивная.
Особенности головной боли при мигрени
Где болит и как отличить
Чаще приступ мигрени начинается утром или ночью, но может появиться в любое другое время. У человека начинает мучительно болеть левая или правая половина (реже — вся голова), в височной или глазной области. Боль сначала пульсирующая, затем — сдавливающая либо распирающая.
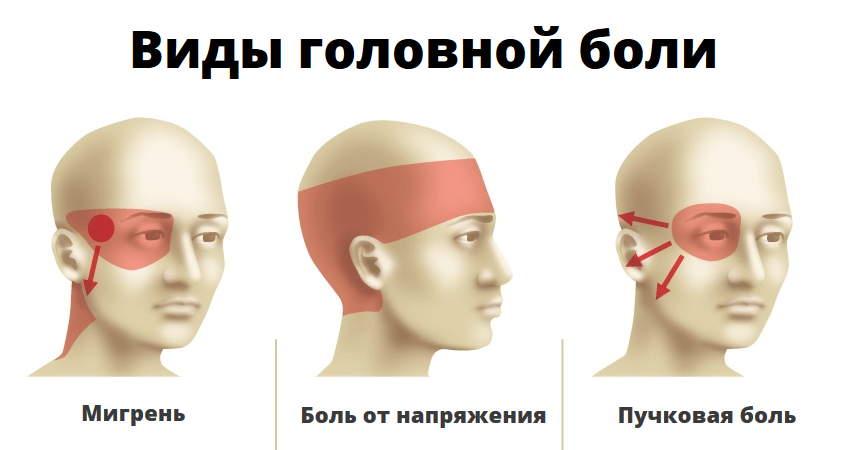
Она усиливается от внешних раздражителей — громких звуков, резких запахов, яркого света. Часто сопровождается слезотечением из одного глаза. На стороне боли глазная щель сужается, иногда заметна пульсация височной артерии.
Характерные для мигрени зрительные аномалии — светящиеся круги, двоящиеся очертания окружающих предметов. Иногда поле зрения как-бы выпадает. Приступ часто заканчивается долгим тяжелым сном. У женщин и мужчин заболевание проявляется одинаково.
У детей
Как правило мигрень развивается у детей со сверхчувствительной нервной системой. Чаще диагностируют простую форму заболевания с головной болью в лобной области, приступами тошноты и рвоты.
Реже у детей бывает осложненная мигрень ‒ с опущением века и нарушениями движений глазных яблок. Для редко встречающейся осложненной гемиплегической мигрени характерна односторонняя слабость мышц конечностей.
Диагностика
Диагноз ставят по клиническим признакам — однообразным приступам с предвестниками, наследственности, периодичности. Также учитывают характерные нарушения обоняния, зрения, слуха и, вкусовых ощущений, онемение рук, лица и вегетативные расстройства — тошноту, рвоту, учащенные мочеиспускания, жидкий стул.
По показаниям назначают дифференциальные диагностические исследования:
- рентгенографию черепа — на ней видят расширенный венозный рисунок;
- дуплексное сканирование сосудов головы;
- функциональные исследования вестибулярного аппарата;
- офтальмоскопию — выявляет характерные изменения глазного дна;
- МРТ головного мозга;
- генетическую консультацию.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими — например, из группы триптанов. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Если вы обнаружили у себя признаки мигрени — обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Дополнительные методы лечения — физиотерапия и иглорефлексотерапия. Также необходима работа с психологом, направленная на преодоление хронических стрессов и депрессивных состояний.
Пациентам группы рекомендуют вести дневник головной боли — с его помощью учатся выявлять индивидуальные триггерные факторы и симптомы-предшественники. Это помогает заметно снизить частоту приступов и даже предотвращать их без лекарств. Также показана поведенческая терапия.
Экстренная помощь при мигрени
Как снять приступ самостоятельно?
При появлении симптомов-предшественников рекомендован сладкий чай: повышение уровня сахара в крови может предотвратить приступ. Также эффективен точечный самомассаж затылка и шеи — повторяющиеся надавливания подушками пальцев на область затылочного бугра и сонных артерий.
Техника может отсрочить приступ на 1-2 часа — например, пока подействует назначенная врачом таблетка. Самочувствие улучшают:
- приложенный к шее горчичник;
- седативные фитопрепараты и травяные чаи;
- горячий душ;
- грелка, приложенная к стопам, или теплая ножная ванна.
Во время приступа рекомендуют находиться в затемненной комнате, недоступной для резких запахов и звуков, и постараться заснуть. Полноценный 2-3-часовой сон нередко помогает избавиться от мигрени.
Немедикаментозная профилактика
Чтобы предупредить риск развития мигрени, врачи рекомендуют избегать хронических стрессов, умственного переутомления и травм головы. Важно регулярно заниматься физкультурой, ежедневно бывать на свежем воздухе и спать не меньше 7‒8 часов в сутки.
Кроме этого показан контроль и, при необходимости, коррекция артериального давления, а также лечение сопутствующих заболеваний. Из рациона исключают красное вино, твердые сыры, кофеинсодержащие напитки шоколад, соления, копчености.
Без квалифицированного лечения мигрени могут развиться осложнения — неврозы, психосоматические заболевания, депрессии. Может также присоединиться фоновая головная боль, плохо поддающаяся лечению.
Оцените статью:
Читайте также
17.11.2018 г.
Что такое сапфировые брекеты? Какой от них эффект? Какие существуют аналоги? Это и многое другое — на нашем сайте.

26.05.2018 г.
Все о фиброзно-кистозной мастопатии, о пункции молочной железы как методы диагностики, а также многое другое.
17.01.2018 г.
Остеоденситометрия — ход обследования, показания, результативность метода и возможности лечения.
Лобный синусит (фронтит)
- Воспаление лобной пазухи
- Разновидности фронтита
- Симптомы фронтита
- Обострения фронтита
- Фронтит: осложнения и последствия
- Диагностика
- Методы лечения
- Лечение в домашних условиях
- Прокол при фронтите
- Рекомендации после операции прокола
- Препараты лечения фронтита
- Профилактика
- Заключение
Самыми распространенными последствиями перенесенных (и недолеченных!) простудных заболеваний являются синуситы. В отличие от обычного ринита (насморка), при котором воспаляется слизистая полость носа, при синуситах воспаление затрагивает околоносовые пазухи.
Одними из таких пазух являются лобные, которые расположены слева и справа от центра лобной кости над глазами. Воспаление слизистых оболочек лобных пазух — это фронтит (от frontalis — «лобный») или лобный (фронтальный) синусит. Часто его называют «лобный гайморит», однако точное название данного заболевания — именно «лобный синусит» или «фронтит».
За последние годы возросло количество случаев лобного синусита, при этом больше всего отмечен прирост заболеваемости хронической формой. Эта патология, в основном, встречается в детском возрасте. Среди взрослых заболеванию более подвержены мужчины.
Воспаление лобной пазухи
Причинами воспаления могут выступать вирусы (риновирус, аденовирус, коронавирус), бактерии (стафилококк, стрептококк, гемофильная палочка) или грибки, которые проникают из носовой полости.
Перенесенный ринит, инфекция из носоглотки, воспалительный процесс в других пазухах носа (например, в гайморовых), озена, сезонная аллергия, снижение иммунитета при переохлаждении или стрессе, травмы носа, искривление носовой перегородки, попадание инородного тела, полипы, кисты в носовой полости — все это может стать причиной возникновения фронтита.
Лобный синусит возникает и при наличии определенных факторов, связанных с условиями жизни и деятельности человека. Так, загрязненная атмосфера, особенно в зоне промышленных предприятий, пыльные и загазованные помещения, вредные производства или профессиональные травмы (например, баротравмы дайверов, подводников, пилотов) приводят к сбоям в работе иммунной системы организма и, как результат, — к фронтиту.
К развитию лобного синусита может привести переохлаждение головы в осенне-зимний период при нежелании носить головной убор, неумение правильно сморкаться или даже общее истощение организма.
Развитие фронтального синусита характеризуется скоплением гноя в пазухах, а это, в свою очередь, чревато тяжелыми осложнениями.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие — стремительное, окончание заболевания — полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Симптомы фронтита
Лобный синусит — заболевание серьезное. О развитии патологии сигнализируют его характерные симптомы:
- головная боль. Она может быть разлитой или локализоваться в определенном месте (лобная часть, возле бровей);
- повышение температуры (до 40°С) с появлением лихорадки у детей и озноба у взрослых;
- заложенность носа, затрудненное дыхание, снижение или отсутствие обоняния (гипосмия /аносмия);
- проблемы со зрением, слезотечение, развивающаяся светобоязнь;
- скопление слизи в носовых ходах, затрудненность ее удаления;
- покраснение и отечность кожи над переносицей и веками;
- появление зубной боли и боли в ушах;
- общая слабость и головокружение.
Своевременное обращение к отоларингологу поможет поставить правильный диагноз и отличить:
Симптомы острого фронтита
- при наклонах головы вниз появляется интенсивная головная боль;
- выделение из носовых ходов слизи, окрашенной в желтый или зеленый цвет;
- появление отеков вокруг глаз;
- сильная головная боль может отдавать в уши и виски;
Симптомы хронического фронтита
- течение болезни проходит приступообразно: ремиссии сменяются обострением заболевания;
- при обострениях появляются симптомы острого фронтита; при ремиссии сохраняются давление и тяжесть в лобной части головы, которая усиливается при наклонах и нагрузках;
- в висках появляется пульсирующая боль; беспокоит постоянная ноющая головная боль;
- присутствуют выделения из носа, часто они имеют примеси гноя и крови; но чувства полной заложенности нет;
- сохраняются отеки, давление в глазах;
- по утрам из-за стекания гнойной слизи по задней стенке глотки могут появляться отхаркивание мокроты и тошнота;
- утомляемость повышена.
Одним из главных показателей развития патологического процесса при фронтите является температура. При острой форме, которая при надлежащем лечении длится 3 недели, гипертермия может достигать 38°С — 40°С. При хронической форме температура может быть незначительной или отсутствовать вообще. Но отсутствие температуры при лобном синусите не свидетельствует о выздоровлении, потому что сохраняются характерные боли.
Главные признаки заболевания лобным синуситом — это постоянные ноющие головные боли. Они носят характер распирания, сжимания, пульсации, усиливаясь при наклонах головы вперед или выполнении физических нагрузок. Болезненность может появиться из-за вибрации при поездках в транспорте.
При переохлаждении или последствиях ОРВИ в лобных синусах увеличивается давление, боли нарастают. Бессонница и умственное напряжение, переутомление и прием кофе или алкоголя могут усилить головные боли даже без обострения заболевания. Боль становится невыносимой, неврологической.
Самая интенсивная точка боли в области лба отмечается над переносицей (выше на 2 см). Если воспалена одна из пазух, боль сильнее локализуется с одной стороны. При постукивании по лбу появляется ноющая боль. При наличии воспаления при надавливании на надбровные ткани боль будет держаться долго.
Обострения фронтита
Если терапевтические действия были начаты не вовремя, симптомы заболевания усиливаются, интоксикация организма увеличивается. Гипертермия, чувство разбитости, общее плохое самочувствие может соседствовать с головокружениями и вегетативными нарушениями.
Возникает вторичное воспаление слезного мешка (дакриоцистит). В лобных пазухах могут появиться полипы, свищи, опухолевидные образования (холестеатомы) и слизистые кисты (мукоцеле).
Все это способствует появлению язв на стенках пазух, а инфекция может проникнуть в надкостницу и кость.
Фронтит: осложнения и последствия
Хроническая стадия фронтита опасна своими осложнениями. Перенесенная ОРВИ или простая простуда часто вызывает обострение болезни, которое длится около трех недель.
При переходе фронтита в хроническую стадию возникает опасность проникновения гнойного содержимого пазух через задние стенки внутрь черепа. Последствием этого может стать тяжелейший гнойный менингит или абсцесс.
Если гнойная инфекция проникнет через тонкую нижнюю стенку пазухи, то серьезно пострадают глазницы.
Эти осложнения очень опасны, так как могут привести к летальному исходу.
Последствия недолеченного фронтита сказываются на других органах и приводят к воспалительным процессам в миндалинах, костной ткани и тканях сердечной мышцы, конъюнктивиту и повреждению зрительного нерва, отиту или пневмонии.
Диагностика
Правильный диагноз может поставить только врач — отоларинголог. Осмотр пациента при помощи специального инструментария (риноскопия и эндоскопия), проведение УЗИ, рентгена и термографии позволяют определить состояние слизистой, объемы и строение лобных пазух, а также место возникновения инфекции.
Анализ крови, бактериологические и цитологическое исследования дополнят клиническую картину и помогут наметить направление лечения пациента.
Могут также понадобиться пробы на аллергены. В сложных случаях необходимыми являются консультации офтальмолога и невролога.
Методы лечения
Если нет показаний для хирургического вмешательства, лечение фронтита проводится консервативно.
После диагностирования выбираются проверенные терапевтические методы:
- прием антибиотиков;
- борьба с отеками;
- применение антигистаминных препаратов, капель и спреев от насморка;
- промывания и орошение солевыми растворами, зондирование, носовой душ, введение тампонов;
- физиотерапевтические мероприятия (ингаляция, УВЧ и др.).
Лечение в домашних условиях
Такое лечение разрешает только врач при легкой форме заболевания. Пациенту назначаются лекарственные препараты и выдаются рекомендации, которые нужно строго выполнять.
Это касается различных промываний и ингаляций, которые можно выполнять в домашних условиях, применяя народные средства.
Самые известные — ингаляции. Это — вдыхание паров отваров лекарственных трав (ромашка, лавровый лист) с добавлением нескольких капель эфирных масел (эвкалипт, чайное дерево). Можно проводить ингаляции при помощи отварного картофеля (картофель для этого нужно очистить).
Прокол при фронтите
Без прокола можно очистить пазухи и ввести лечебные препараты с помощью специального катетера Ямик. Если фронтит переходит в тяжелую затяжную стадию, требуется провести прокол. Это позволит очистить пазухи от гноя.
В более запущенных случаях требуется операция трепанопункции, при которой в отверстие пазухи вводят специальную трубку (канюлю). С ее помощью пазухи промывают и вводят нужный антибиотик.
Такие хирургические вмешательства проводятся под местной анестезией.
В особо тяжелых случаях назначается открытая операция.
Рекомендации после операции прокола
После проведения операции на протяжении 4-5 дней пациенту назначают сосудосуживающие капли. За раной необходимо тщательно ухаживать по инструкции врача и беречься от простуд и других вирусных заболеваний.
Если боли после прокола не проходят в течение нескольких дней или рана плохо заживает, нужна консультация врача.
Препараты лечения фронтита
Медикаментозное лечение назначает врач в зависимости от типа заболевания, особенностей протекания болезни и анамнеза пациента.
Если заболевание спровоцировали бактерии, назначаются антибиотики. Длительность их применения -7 — 10 дней. В легких случаях назначают спреи с антибиотиками или таблетки. В тяжелых случаях назначают или препараты широкого спектра действия, или, после проведения всех анализов, применяют узконаправленные антибиотики.
Вводить антибиотики можно внутримышечно и внутривенно. Иногда лекарство вводится прямо через лобную кость.
При лечении антибиотиками обязательно назначаются препараты для поддержания микрофлоры кишечника.
Если фронтит — результат вирусного поражения или аллергии, антибиотики применять нельзя.
В таких случаях назначают антигистаминные препараты.
Хорошие результаты дает использование сульфаниламидов или гомеопатических средств.
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
- серьезно относиться к лечению любого насморка;
- такое же внимание уделять лечению простудных заболеваний, а также болезней носоглотки;
- постоянно промывать нос морской водой;
- правильное питание, соблюдение питьевого режима, употребление необходимого набора витаминов;
- одеваться по сезону, избегая переохлаждений и сквозняков;
- поддерживать иммунитет (спать по 8 часов, придерживаться режима труда и отдыха);
- избегать травм головы и носовой перегородки;
- бывать на свежем воздухе, особенно в хвойном лесу, поддерживать физическую форму;
- поддерживать здоровый микроклимат в доме: постоянное проветривание, увлажнение воздуха, особенно во время отопительного сезона;
- санаторно — курортное лечение;
- при подозрении на болезнь немедленно обратиться к отоларингологу.
Заключение
Лобный синусит (в народе — «лобный гайморит») — заболевание сложное и опасное, которое чревато многими осложнениями и серьезными проблемами со здоровьем. Важно соблюдать меры предосторожности, чтобы не допустить его развитие из обычной простуды или ОРВИ. Если же появились первые симптомы болезни, важно как можно быстрее обратиться к врачу: богатый арсенал современных методов лечения поможет устранить проблему, не прибегая к хирургическому вмешательству и не доводя до развития хронической формы.
Опубликовано при поддержке RENEWAL. АО ПФК Обновление.
Была статья полезна? Оцените:
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- Renouard, «Histoire de la medicine» (П., 1948).
- Daremberg, «Histoire des sciences médicales» (П., 1966).
- https://www.med157.ru/articles/migren-prichiny-vozniknoveniya-i-lechenie.
- https://Sialor.ru/info/vse-o-sinusite/lobnyy-sinusit-frontit/.
- Wise, «Review of the History of Medicine» (Л., 1967).
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).










