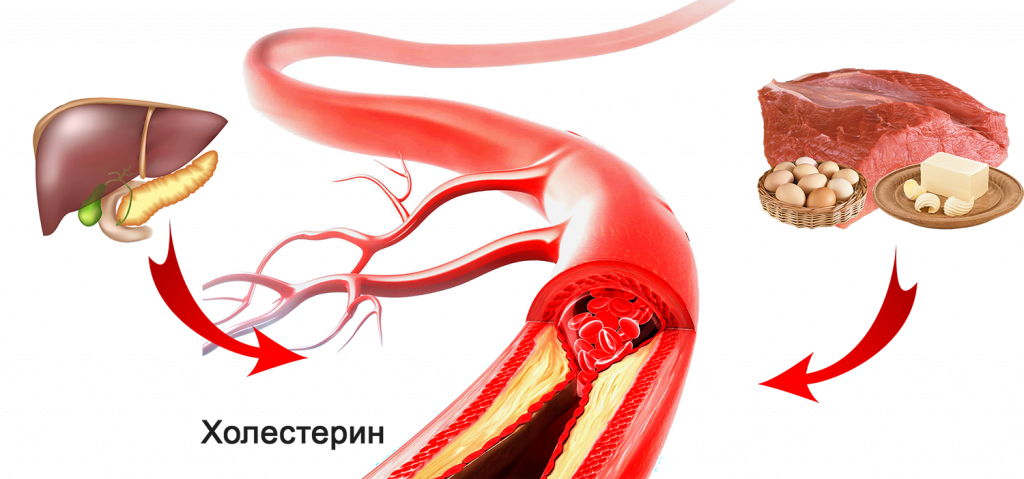
Холестерин — вещество, образуемое организмом в результате естественных процессов. Он необходим для укрепления стенок клеточной мембраны. Но, несмотря на незаменимость холестерина в вопросах формирования тканей, его уровень рекомендуется контролировать.
Содержание:
-
Каким бывает холестерин
-
Кому показан контроль уровня холестерина
-
Какие факторы влияют на повышение уровня холестерина
-
Как проявляется повышение уровня холестерина
-
Что делать при повышенном холестерине
-
Продукты, влияющие на уровень холестерина
Каким бывает холестерин
Врачи называют два вида холестерина, условно определяя их как «хороший» и «плохой». Хороший холестерин обладает высокой плотностью, представляет собой спирт, растворимый в жировой ткани. Стенки клеток внутренних органов и сосудов содержат хороший холестерин, который обеспечивает полноценность их структуру.
Плохой холестерин обладает низкой плотностью. Он формирует бляшки на внутренних стенках кровеносных сосудов. Повышенный уровень плохого холестерина приводит к атеросклерозу. Из-за него развиваются склонности к инфаркту и инсульту. Кроме того, затруднение кровотока приводит к гипоксии разной степени, потому как красные кровяные тельца не могут доставлять молекулы кислорода к органам и тканям.
Кому показан контроль уровня холестерина
Следить за своим здоровьем необходимо всем. Каждый должен раз в год проходить полное обследование всего организма.
Это легко сделать с помощью анализа крови и мочи. Процедура не занимает много времени и дает представление о функционировании всей внутренней системы. При малейших отклонениях показателей от нормы врач назначит дополнительное обследование, с применением аппаратов ультразвуковой диагностики или иных методов.
Но существует группа риска, которой рекомендовано следить за уровнем холестерина. К ним относятся:
-
Мужчины и женщины, старше 40 лет.
-
Женщины, принимающие гормональные контрацептивы.
-
Все, у кого наследственная предрасположенность к атеросклерозу.
-
Больные сахарным диабетом первого и второго типов.
-
Люди с лишним весом.
-
Заядлые курильщики.
-
Любители фаст-фуда.
Кроме того, сдавать раз в три месяца кровь на холестерин необходимо всем, у кого нет ежедневных физических нагрузок. Сюда относятся в первую очередь офисные работники, большую часть времени проводящие в креслах перед компьютером. Частые перекусы мучной и жирной пищей увеличивают риск повышения уровня плохого холестерина.
Показатели в анализе могут варьироваться в диапазоне от 3,6 ммоль/л до 7,8 ммоль/л. Все, что выше верхней границы требует консультации врача, соблюдения рекомендаций и коррекции образа жизни, включая питание.
Какие факторы влияют на повышение уровня холестерина
Если в молодом возрасте человек не испытывал проблем со здоровьем, это не значит, что они не могут проявиться после наступления менопаузы. Это состояние больше обсуждается в качестве одного из жизненных циклов женщины, однако, и у мужчин тоже существует возраст, когда существенно меняется гормональный фон и весь организм начинает работать иначе. Поэтому, с наступлением 40-летия медицина рекомендует внимательнее относиться к своему организму и проходить своевременные профилактические обследования.
Неправильное питание — основной фактор, влияющий на уровень холестерина. Отсутствие в ежедневном рационе свежей растительной пищи не позволяет кишечнику очищаться и освобождаться от токсинов и других вредных веществ. Кровь, из-за преобладания жирной и животной пищи, становится более густой, теряя свои реологические свойства. В результате снижается ее способность питать клетки тканей, в том числе и кислородом. Холестерин нарастает на стенках сосудов, стремясь перекрыть просвет.
Как проявляется повышение уровня холестерина
Симптомов, указывающих на повышение уровня плохого холестерина, не существует. В этом заключается основная опасность последствий. Только регулярные профилактические обследования могут указать на риски и дать своевременные рекомендации по устранению первых признаков образования бляшек на стенках кровеносных сосудов.
Без сдачи крови на анализ определить, сколько в крови содержится холестерина, невозможно. Это может только проявиться одновременно со случившимся инсультом, выявленным заболеванием сердечнососудистой системы или диагностированным атеросклерозом. Не всегда удается вернуть пациенту высокое качество жизни после острого состояния, вызванного неконтролируемым холестерином. Нередко инфаркт или инсульт диагностируется уже при вскрытии, и причиной, вызвавшей это состояние, является большое число бляшек на стенках сосудов.
Поэтому не стоит ждать проявления высокого уровня холестерина. Разумнее всего сохранить себе жизнь, сдавая раз в полгода кровь на анализ.
Что делать при повышенном холестерине
В зависимости от того, насколько высоким стал уровень холестерина, врач определяет тактику лечения. На начальных стадиях рекомендуется скорректировать ежедневный рацион и добавить обязательную физическую активность. Утренняя зарядка не является активным времяпрепровождением. Важно каждый день совершать пробежку. Лучше, если это будет пробежка на свежем воздухе. Если нет возможности совершать занятия физкультурой на улице, можно организовать полноценные занятия в условиях квартиры. Но их обязательно придется дополнить прогулкой. Можно, добираясь на работу, пару остановок общественного транспорта пройти пешком — это будет прекрасной альтернативой пробежке.
Людям с лишним весом обязательно стремиться привести индекс массы тела в норму. Для этого обязательна коррекция ежедневного меню, дополненная ограничениями объемов порций. Людям же из группы риска, например, страдающим сахарным диабетом, может быть назначено медикаментозное лечение в качестве дополнения к обязательной коррекции образа жизни.
Продукты, влияющие на уровень холестерина
В качестве профилактики проблем с сосудами необходимо ограничивать потребление следующих продуктов:
-
майонез;
-
колбасы и мясные полуфабрикаты;
-
фаст-фуд;
-
блюда из жирной свинины;
-
маргарин;
-
быстрые углеводы;
-
жареные блюда;
-
твердые сорта сыра.
Включение в ежедневный рацион ягод, фруктов, свежей зелени, отрубей и орехов снизят риски развития атеросклеротических бляшек.
Опубликовано: 8 Января 2021
Автор
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Не болит, но убивает
О том, что «зашкаливает» уровень холестерина, мы часто узнаем случайно: во время диспансеризации, например. Или, что гораздо хуже, когда уже начинаются проблемы с сосудами и сердцем, начинает скакать давление. Ведь холестерин «не болит», но постепенно убивает, являясь одним из основных факторов развития атеросклероза. Что нужно знать о «высоком» и «низком» холестерине? Что такое холестерин «плохой» и «хороший»? С какого возраста контролировать его уровень? Достаточно ли соблюдать диету и обязательно ли принимать назначенные врачом лекарства? Об этом «РГ» рассказал доктор медицинских наук, ведущий научный сотрудник ФГБУ «Российский кардиологический НПК» Минздрава России, президент Национального общества по изучению атеросклероза Марат Ежов.
Как известно, высокий уровень холестерина до поры до времени никак себя не проявляет: человек чувствует себя нормально. У него ничего не болит. Но что будет, если ничего не делать, холестерин не контролировать, не лечиться?
Марат Ежов: Гиперхолестеринемия — один из основных факторов, приводящих к атеросклерозу. Избыток холестерина накапливается, откладывается на стенках сосудов, поражая коронарные артерии, сосуды, питающие головной мозг, — сонные и позвоночные артерии, а также артерии нижних конечностей. Соответственно, у человека развиваются ишемическая болезнь сердца (ИБС), цереброваскулярная недостаточность, перемежающая хромота и, как крайние проявления, — инфаркт, инсульт, гангрена и ампутация нижних конечностей. Атеросклероз — немой враг, он развивается медленно и постепенно. Соответственно, и холестерин без преувеличения можно назвать тихим убийцей. У нас в России, по данным ВОЗ, 60% населения имеют повышенный уровень холестерина. Крайне высокие его значения, это уже данные нашего Национального общества по изучению атеросклероза, у каждого десятого. И один из 200-300 человек имеет генетические нарушения липидного обмена.
В России 60 процентов населения имеют повышенный уровень холестерина
Понятно, что чем раньше выявлены отклонения в состоянии здоровья, тем легче вылечиться. Когда нужно начинать регулярно следить за холестерином?
Марат Ежов: В среднем уже 25-летний человек может иметь начальные проявления атеросклероза сосудов сердца. В целом, если взять всю популяцию в нашей стране, мы имеем дело со среднестатистическим уровнем холестерина около 6 ммоль/л при норме до 5. Если же человек уже болен ИБС, уровень общего холестерина у него не должен превышать 4, а липопротеиды низкой плотности (ЛНП) — 1,8 ммоль/л. Поэтому уже в молодом возрасте стоит регулярно, хотя бы раз в год сдавать анализ для определения общего холестерина. Если будут отклонения от нормы — проводить более развернутые исследования (так называемый липидный профиль — уровни липопротеидов низкой и высокой плотности — ЛНП и ЛВП, а также триглицериды). И, конечно, вместе с врачом-кардиологом принимать меры.
Почему же с возрастом уровень холестерина растет? Виновато неправильное питание? Что-то еще?
Марат Ежов: Природа этого процесса мультифакторна. Классические факторы риска хорошо известны. Они подразделяются на те, которые от нас не зависят, и те, на которые мы можем влиять. К первым относятся пол, возраст, семейный анамнез, или, иными словами, наследственность. Встречаются генетические «поломки», когда крайне высокие значения холестерина — и 15, и 20 ммоль/л — выявляются уже в младенчестве. Никто не понимает, почему такой ребенок пытается бежать и не может, начинает плакать. А у него типичная «грудная жаба», стенокардия напряжения…
Поэтому, если в семье имелись ранние случаи инсультов, инфарктов, нужно быть вдвойне внимательными и к своему здоровью, и здоровью детей.
А что можно сказать о факторах, на которые мы можем повлиять? Что это — образ жизни?
Марат Ежов: Да, конечно. Помимо высокого уровня холестерина буквально ведущее место среди факторов риска занимает гипертония. Далее следуют — гипергликемия и сахарный диабет, курение, отсутствие достаточной физической нагрузки, неправильное питание, когда в рационе преобладают жиры и углеводы в ущерб овощам, фруктам, продуктам моря… Метаболический синдром, который возникает в результате неправильного образа жизни, и приводит и к диабету второго типа, и к гипертонической болезни.
Вы упомянули про «плохой» и «хороший» холестерин — это липопротеиды низкой плотности (ЛНП) и, соответственно, высокой плотности (ЛВП), две фракции холестерина, чьи уровни определяют вместе с уровнем общего холестерина. Какова их роль? Самому человеку стоит разобраться в этом, или это дело врача?
Марат Ежов: Не вижу ничего плохого, если пациент стремится детально разобраться, что происходит в его организме. Ведь в этом случае он будет более ответственно подходить к лечению.
По самым последним рекомендациям, которые опубликованы в 2016 году Европейским кардиологическим обществом, ведущим показателем и для диагностики, и для принятия решения о лечении признан «плохой» холестерин — ЛНП. То есть мы должны воздействовать именно на плохой холестерин, стремясь привести его содержание в крови к нормальному. Также важен показатель триглицеридов — их высокая концентрация тоже в принципе атерогенна, то есть приводит к атеросклерозу. Кроме того, чем выше концентрация триглицеридов, тем выше риск развития панкреатита.
Что касается «хорошего» холестерина (ЛВП) — чем выше его уровень, тем лучше. Считается, что именно «плохой» холестерин «оседает» на стенках сосудов, образует бляшки, приводя к стенозу. «Хороший» же, напротив, вовлечен в обратный транспорт холестерина и помогает выведению его из организма. Но все попытки найти препараты, которые бы искусственно повысили уровень ЛВП, потерпели неудачу. Исследователи думали — если добиться высокого ЛВП, можно «запустить» процессы, происходящие в организме, вспять: бляшки исчезнут, риск инсульта и инфаркта станет меньше. Но реализовать эту идею не удалось.
То есть рекомендации для пациентов: правильно питаться, вести активный образ жизни, регулярно следить за уровнем «плохого» холестерина и глицеридов и, если врач рекомендует, принимать препараты, нормализующие их показатели. Обычно назначают статины. Но многие их боятся — иногда даже врачи предупреждают, что они плохо влияют на печень…
Марат Ежов: Что касается диеты, даже серьезное ограничение в рационе животных жиров и «быстрых» углеводов не поможет привести уровень холестерина к норме, если он серьезно повышен. Считается, что, скорректировав питание, максимум, чего можно добиться, это снижение на 10-15%. Поэтому медикаментозная терапия обязательна. «Золотой» стандарт для коррекции гиперхолестеринемии, профилактики сердечно-сосудистых осложнений — это действительно статины. И бояться их не нужно, вероятность развития побочных эффектов при их приеме ничтожно мала по сравнению, например, с аспирином или парацетамолом, которые можно купить вообще без рецепта.
Кроме того, в последнее время разработаны и зарегистрированы и другие классы препаратов с иным механизмом действия, которые применяются либо вместе со статинами, усиливая их эффект, либо самостоятельно. Так что врачу есть из чего выбрать, подбирая для пациента наиболее эффективную терапию.
Но, наверное, не менее важно, чтобы пациент эти назначения выполнял. Ведь речь идет, по сути, о пожизненном приеме лекарств.
Марат Ежов: Да, к сожалению, плохая приверженность к терапии довольно распространена. Пациент говорит: я хорошо себя чувствую, зачем пить таблетки, «травиться»? Или пропил полгода, не чувствует никаких изменений, а лекарство не очень-то и дешевое. Думает: ну, и что деньги тратить? Но повторю еще раз: холестерин не болит. Но это «нормальное» состояние — до поры до времени.
И второй важный момент: нужна ранняя диагностика и постоянный контроль за этими больными. Нужны липидные центры — чтобы специалисты прицельно занимались такими больными. В идеале, было бы правильно, чтобы в каждом крупном учреждении был липидный кабинет. Сейчас наше общество разрабатывает концепцию такой программы.
8 мифов о холестерине: ответы на самые важные вопросы
Опубликовано: 07.05.2018 Обновлено: 09.03.2021 Просмотров: 102282
Миф №1. Высокий уровень холестерина не передается по наследству
На самом деле: ДА
Семейная гиперхолестеринемия — генетическое заболевание, вызванное рядом мутаций в гене рецептора липопротеина низкой плотности на 19-й хромосоме. Этот генетический сбой влияет на способность печени эффективно регулировать уровень «плохого» холестерина, то есть липопротеинов низкой плотности (ЛПНП). Это приводит к повышенным общим показателям холестерина и может спровоцировать риск сердечно-сосудистой катастрофы (инфаркт, инсульт).
Наследуются разные формы заболевания. В случае аутосомно-рецессивного наследования заболеет ребенок, получивший два патологических гена от каждого родителя, и тогда гиперхолестеринемия проявится еще в детском возрасте. Такое состояние ребенка требует обязательного медикаментозного лечения.
При аутосомно-доминантном типе наследования заболевания может быть два варианта проявления болезни. Когда ребенок получает от родителя один патологический ген, заболевание протекает «мягче» и позже проявляется. Когда он наследует два патологических гена, заболевание возникает в раннем детском возрасте и протекает тяжелее.
Кроме этих форм, существуют формы первичной гиперхолестеринемии других типов наследования и приобретенная гиперхолестеринемия. Они легче поддаются лечению.
Чтобы исключить генетические риски, можно провести в СИТИЛАБ исследование 66-10-018 — Генетический риск атеросклероза и ИБС, предрасположенность к дислипидемии.
Миф №2. Холестерин поступает в организм только с пищей
На самом деле: НЕТ
80 % холестерина синтезируется в организме. Поэтому отказ от продуктов, содержащих холестерин, кроме проблем ничего не даст. Ежедневно тело синтезирует примерно 1000 мг холестерина, необходимого для пищеварения, развития клеток, производства витаминов и гормонов.
Дисбаланс холестерина в организме в первую очередь обусловлен внутренними проблемами, а не дефицитом, связанным с пищей. В первую очередь определяющими факторами являются:
- наследственная предрасположенность;
- заболевания печени и почек;
- вирусные заболевания;
- сахарный диабет;
- прием лекарств;
- гормональный сбой;
- возраст.
Повышение уровня холестерина и развитие гиперхолестеринемии возможны при чрезмерном употреблении продуктов с повышенным содержанием насыщенных жиров (сливочное масло, жирное мясо, яйца, сыр) и транс-жиров (жареные продукты, весь фаст-фуд) на фоне нарушений в работе печени.
Миф №3. Холестерин выполняет второстепенную функцию в организме
На самом деле: НЕТ
Холестерин — важнейший компонент жирового обмена и структурная часть гормонов, например, эстрогена и тестостерона, витамина D, желчных кислот, необходимых для переваривания жиров; он используется для построения мембран клеток. В крови холестерин находится в свободном и связанном состоянии с белками. Липопротеины низкой плотности (ЛПНП) — комплексы холестерина с меньшим количеством белка («плохой» холестерин). Их уровень увеличивается в крови в случае нарушений обмена веществ, ведущих к атеросклерозу.
Липопротеины высокой плотности (ЛПВП) — высокобелковые комплексы холестерина («хороший» холестерин) — обладают защитными свойствами для сосудов.
Норма холестерина ЛПВП — 0,-9-1,9 мМ/л. Снижение показателей с 0,9 до 0,78 мМ/л в четыре раза повышает риск развития атеросклероза. Увеличение показателей в большую сторону наблюдается на фоне интенсивной физической активности, под влиянием лекарств, снижающих общий уровень содержания липидов.
Норма холестерина ЛПНП — менее 3,5 мМ/л. Повышение концентрации ЛПНП (выше 4,0 мМ/л) свидетельствует об ожирении, снижении функции щитовидной железы; может быть на фоне приема бета-блокаторов, мочегонных препаратов, контрацептивов. Снижение ниже 3,5 мМ/л возникает в результате голодания, заболеваний легких, анемии, злокачественных новообразований.
Миф № 4. Повышенное содержание холестерина в крови провоцирует атеросклероз
На самом деле: ДА
Увеличение концентрации холестерина — гиперхолестеринемия — достоверный факт развития атеросклероза. Высокие риски атеросклероза коронарных артерий наблюдаются уже при величинах свыше 5,2-6,5 ммоль/л (200-300 мг/дл) — это пограничная зона или зона риска. Показатели 6,5-8,0 ммоль/л свидетельствуют об умеренной, а свыше 8,0 ммоль/л о выраженной гиперхолестеринемии. Безопасным считается уровень менее 5,2 ммоль/л (200 мг/дл). В этом случае риск атеросклероза минимальный.
Миф №5. Гиперхолестеринемия не лечится
На самом деле: НЕТ
Гиперхолестеринемия лечится, в том числе семейная. Для этого применяют комплексные методы терапии. В первую очередь назначают статины, фибраты — специальные липидосодержащие препараты, которые уменьшают количество холестерина в крови, тем самым снижая риск осложнений, возможных при атеросклерозе. Из немедикаментозных методов применяют диету и физические нагрузки для нормализации веса и профилактики ожирения, отказ от вредных привычек (употребление алкоголя, курение).
Миф №6. Занятия спортом могут понизить уровень «плохого» холестерина
На самом деле: ДА
Если риск развития сердечно-сосудистых заболеваний и гиперхолестеринемии по семейной линии минимальный, то уменьшить показатели «плохого» холестерина помогут занятия фитнесом. Так, например, было доказано, что через три недели занятий у женщин с диабетом II типа уровень липопротеинов низкой плотности (ЛПНП) снизился на 21%, а уровень триглицеридов — на 18%.
Однако не стоит экспериментировать с физическими нагрузками, если у вас диагностированы стенокардия, заболевания периферических артерий, высокие уровни «плохого» холестерина. В этом случае в первую очередь рекомендован прием лекарственных препаратов, а потом уже зарядка.
Миф №7. Существуют продукты, снижающие уровень холестерина в крови
На самом деле: ДА
При повышенном риске развития гиперхолестеринемии разумно ограничить до физиологического минимума продукты, содержащие насыщенные жиры (жирные сорта мяса, сливочное масло, яйца, сыр). Это действительно может привести к снижению уровня общего холестерина в крови. Однако многие заменяют насыщенные жиры полиненасыщенными. Доказано, например, что омега-6 жирные кислоты понижают уровень «хорошего» холестерина (ЛПВП). Они содержатся в маслах: льняном, виноградных косточек, кунжутном, арахисовом, кукурузном. Многие считают эти виды масел более полезными, чем подсолнечное. На самом деле, здоровая альтернатива — это оливковое масло, которое помогает снизить уровень холестерина и ЛПНП, не снижая уровень «хороших» ЛПВП. Таким же эффектом обладают морская рыба жирных сортов и оливки.
Миф №8. До 40 лет анализы на холестерин можно не делать
На самом деле: НЕТ
Контролировать уровень холестерина, ЛПВП, ЛПНП, триглицеридов необходимо с 25 лет. Малоподвижный образ жизни, нездоровые перекусы, пристрастие к курению, алкоголю, который оказывает повреждающее действие на печень, могут приводить к повышению уровня холестерина. Важно понимать, что гиперхолестеринемия, уровень более 5,2 ммоль/л, в четыре раза повышает риск развития атеросклероза, ишемической болезни сердца, артериальной гипертензии.
Чтобы пройти обследование и узнать, в норме ли показатели липидов, в СИТИЛАБ можно выполнить комплексные профили тестов:
99-20-022 — Липидный профиль сокращенный
В состав профиля входят:
- Холестерин.
- Триглицериды.
- Холестерин ЛПВП.
- Холестерин ЛПНП (прямое определение).
- Индекс атерогенности.
99-20-021 — Липидный статус
Он рекомендуется всем, но особенно тем, у кого есть лишний вес.
В состав профиля входят 8 показателей, в том числе общий холестерин, ЛПВН, ЛПНП, а также триглицериды, липопротеин А, аполипротеин А1 и B и индекс атерогенности, который отражает баланс между «плохим» и «хорошим» холестерином.
Будьте здоровы!
- Daremberg, «Histoire des sciences médicales» (П., 1966).
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- Wise, «Review of the History of Medicine» (Л., 1967).
- https://aptstore.ru/articles/o-chem-signaliziruet-povyshennyy-kholesterin/.
- https://rg.ru/2016/09/21/chem-opasen-holesterin-i-kak-ego-ponizit.html.
- https://citilab.ru/articles/holesterin/.
- ОФС.1.2.1.2.0003.15 Тонкослойная хроматография // Государственная фармакопея, XIII изд.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).










