Посттрансфузионные осложнения — понятие, объединяющее совокупность тяжелых патологических реакций, развивающихся вследствие переливания крови или ее компонентов и сопровождающихся нарушением функции жизненно важных органов. Посттрансфузионные осложнения могут включать в себя воздушную эмболию и тромбоэмболию; гемотрансфузионный, цитратный, бактериальный шок; циркуляторную перегрузку, заражение гемоконтактными инфекциями и др. Распознаются на основании симптоматики, возникшей на фоне гемотрансфузии или вскоре после ее окончания. Развитие посттрансфузионных осложнений требует немедленного прекращения гемотрансфузии и оказания неотложной помощи.
Общие сведения
Посттрансфузионные осложнения — тяжелые, нередко представляющие угрозу для жизни больного состояния, обусловленные гемотрансфузионной терапией. Ежегодно в России осуществляется порядка 10 млн. гемотрансфузий, а частота осложнений составляет 1 случай на 190 переливаний крови. В большей степени посттрансфузионные осложнения характерны для ургентной медицины (хирургии, реаниматологии, травматологии, акушерства и гинекологии), возникают в ситуациях, требующих экстренной гемотрансфузии, и в условиях дефицита времени.
В гематологии принято разделять посттрансфузионные реакции и осложнения. Различного рода реактивные проявления, обусловленные гемотрансфузиями, встречаются у 1-3 % пациентов. Посттрансфузионные реакции, как правило, не вызывают серьезной и длительной органной дисфункции, в то время как осложнения могут приводить к необратимым изменениям в жизненно важных органах и гибели больных.
Посттрансфузионные осложнения
Причины посттрансфузионных осложнений
Переливание крови является серьезной процедурой, представляющей собой трансплантацию живой донорской ткани. Поэтому она должна производиться только после взвешенного учета показаний и противопоказаний, в условиях строго соблюдения требований техники и методики проведения гемотрансфузии. Такой серьезный подход позволит избежать развития посттрансфузионных осложнений.
Абсолютными витальными показаниями к гемотрансфузии служат острая кровопотеря, гиповолемический шок, продолжающееся кровотечение, тяжелая постгеморрагическая анмия, ДВС-синдром и др. Основные противопоказания включают декомпенсированную сердечную недостаточность, гипертоническую болезнь 3 степени, инфекционный эндокардит, ТЭЛА, отек легких, ОНМК, печеночную недостаточность, острый гломерулонефрит, системный амилоидоз, аллергические заболевания и т. д. Вместе с тем, при наличии серьезных оснований трансфузии крови могут проводиться, несмотря на противопоказания, под прикрытием профилактических мероприятий. Однако в этом случае риск посттрансфузионных осложнений возрастает в разы.
Чаще всего осложнения развиваются при повторном и значительном по объему переливании трансфузионной среды. Непосредственные причины посттрансфузионных осложнений в большинстве случаев носят ятрогенный характер и могут быть связаны с переливанием крови, несовместимой по системе АВО и Rh-антигену; использованием крови ненадлежащего качества (гемолизированной, перегретой, инфицированной); нарушением сроков и режима хранения, транспортировки крови; переливанием избыточных доз крови, техническими погрешностями при проведении трансфузии; недоучетом противопоказаний.
Классификация посттрансфузионных осложнений
Наиболее полную и исчерпывающую классификацию посттрансфузионных осложнений предложил А.Н.Филатов, разделивший их на три группы:
I. Посттрансфузионные осложнения, обусловленные погрешностями переливания крови:
- циркуляторная перегрузка (острое расширение сердца)
- эмболический синдром (тромбозы, тромбоэмболии, воздушная эмболия)
- нарушения периферического кровообращения вследствие внутриартериальных гемотрансфузий
II. Реактивные посттрансфузионные осложнения:
- гемотрансфузионный (гемолитический) шок
- бактериальный шок
- анафилактический шок
- пирогенные реакции
- цитратная и калиевая интоксикация
- синдром массивной гемотрансфузии
III. Заражение гемоконтактными инфекциями (сывороточным гепатитом, герпесом, сифилисом, малярией, ВИЧ-инфекцией и др.).
Посттрансфузионные реакции в современной систематике в зависимости от выраженности делятся на легкие, средней тяжести и тяжелые. С учетом этиологического фактора и клинических проявлений они могут быть пирогенными, аллергическими, анафилактическими.

Посттрансфузионные осложнения
Посттрансфузионные реакции
Могут развиваться уже в первые 20-30 минут после начала гемотрансфузии или вскоре после ее окончания и длятся несколько часов. Пирогенные реакции характеризуются внезапным ознобом и лихорадкой до 39-40°С. Повышению температуры тела сопутствуют боли в мышцах, цефалгия, стеснение в груди, цианоз губ, боли в области поясницы. Обычно все эти проявления стихают после согревания больного, приема жаропонижающих, гипосенсибилизирующих препаратов или введения литической смеси.
Посттрансфузионные аллергические реакции могут проявляться затруднением дыхания, ощущением удушья, тошнотой или рвотой, сыпью и кожным зудом, отеком Квинке. Возможно присоединение озноба, лихорадки, диареи, артралгий. Для купирования данных реакций применяются антигистаминные средства, при необходимости — глюкокортикоиды.
Реакции анафилактического типа, обусловленные гемотрансфузией, характеризуются острыми вазомоторными нарушениями: беспокойством больного, гиперемией кожи лица и груди, удушьем, артериальной гипотонией, тахикардией. При развитии подобного сценария показано немедленное введение антигистаминных препаратов, адреналина, эуфиллина, ингаляции кислорода. Данное состояние может перейти в тяжелое посттрансфузионное осложнение — анафилактический шок.
Гемотрансфузионные реакции могут иметь различную степень выраженности. Так, при легких реактивных состояниях температура тела повышается не более 38°С; отмечаются умеренные мышечные и головные боли, незначительное познабливание. Все проявления кратковременны и не требуют медикаментозного купирования. Для реакций средней степени выраженности характерно повышение температуры до 38,5-39°С; потрясающие ознобы, тахипноэ, учащение пульса, болевой синдром, крапивница. При тяжелых посттрансфузионных реакциях температура достигает 40°С; выражены озноб, боли в костях и мышцах, одышка, цианоз губ. Возможно развитие ангионевротического отека Квинке, спутанности сознания.
Острое расширение сердца
Развивается в результате слишком быстрого или массивного поступления консервированной крови в венозное русло больного. При этом правые отделы сердца не справляются с перекачиванием всего поступающего объема, следствием чего служит застой крови в правом предсердии и системе полых вен.
Симптоматика возникает во время гемотрансфузии или ближе к ее окончанию. Данное посттрансфузионное осложнение клинически проявляется затруднением дыхания, цианозом, болями в правом подреберье и в области сердца, снижением АД, повышением ЦВД, тахиаритмией, асистолией.
Первая помощь при остром расширении сердца заключается в немедленном прекращении вливания крови, проведении кровопускания в объеме 200-300 мл для разгрузки малого круга кровообращения. Больному обеспечивается подача увлажненного кислорода, введение сердечных гликозидов (коргликон, строфантин), сосудосуживающих средств (фенилэфрин, норадреналин), фуросемида.
Эмболический синдром
Воздушная эмболия является следствием попадания воздуха сначала в периферическую вену, а затем в легочную артерию с закупоркой ее ствола или ветвей. Это осложнение целиком связно с нарушением техники внутривенного вливания, а для его развития достаточно попадания в периферическую вену 2-3 см3 воздуха. Посттрансфузионная тромбоэмболия возникает при закупорке сосудов кровяными сгустками или венозными тромбами.
В типичных случаях развивается клиника ТЭЛА, сопровождающаяся резкими болями в грудной клетке, сильным кашлем, одышкой, цианозом, частым нитевидным пульсом, падением АД, беспокойством и возбуждением больного. При массивной тромбоэмболии легочной артерии прогноз, как правило, неблагоприятный.
При закупорке небольшими тромбами мелких ветвей легочной артерии развивается инфаркт легкого, признаками которого выступают боль в груди, кашель с выделением кровянистой мокроты, субфебрильная или фебрильная температура тела. Данные рентгенографии легких соответствуют картине очаговой пневмонии.
При первых признаках тромбоэмболических посттрансфузионных осложнений следует незамедлительно прекратить вливание крови, начать ингаляции кислорода, проведение тромболитической терапии (введение гепарина, фибринолизина, стрептокиназы), при необходимости — реанимационных мероприятий. При неэффективности медикаментозного тромболизиса показано выполнение тромбоэмболэктомии из легочной артерии.
Цитратная и калиевая интоксикация
Цитратная интоксикация обусловлена как прямым токсическим воздействием консерванта — лимоннокислого натрия (цитрата натрия), так и изменением соотношения в крови ионов калия и кальция. Цитрат натрия связывает ионы кальция, вызывая гипокальциемию. Обычно возникает при высокой скорости введения консервированной крови. Проявлениями данного посттрансфузионного осложнения служат артериальная гипотензия, повышение ЦВД, судорожные подергивания мышц, изменения ЭКГ (удлинение интервала Q-Т). При высоком уровне гипокальциемии возможно развитие клонических судорог, брадикардии, асистолии, апноэ. Ослабить или устранить цитратную интоксикацию позволяет вливание 10 % р-ра глюконата кальция.
Калиевая интоксикация может возникнуть при быстром введении эритроцитной массы или консервированной крови, хранившейся свыше 14 суток. В этих трансфузионных средах уровень калия значительно увеличивается. Типичными признаками гиперкалиемии служат вялость, сонливость, брадикардия, аритмия. В тяжелых случаях может развиться фибрилляция желудочков и остановка сердца. Лечение калиевой интоксикации предполагает внутривенное введение р-ра глюконата или хлорида кальция, отмену всех калийсодержащих и калийсберегающих препаратов, внутривенные инфузии физиологического раствора, глюкозы с инсулином.
Гемотрансфузионный шок
Причиной данного посттрансфузионного осложнения чаще всего выступает вливание несовместимой по AB0 или Rh-фактору крови, приводящее к развитию острого внутрисосудистого гемолиза. Различают три степени гемотрансфузионного шока: при I ст. систолическое АД снижается до 90 мм рт. ст.; при II ст.- до 80-70 мм рт. ст.; III ст. — ниже 70 мм рт. ст. В развитии посттрансфузионного осложнения выделяют периоды: собственно гемотрансфузионного шока, острой почечной недостаточности и реконвалесценции.
Первый период начинается либо во время трансфузии, либо сразу после нее и продолжается до нескольких часов. Возникает кратковременное возбуждение, общее беспокойство, боли в груди и пояснице, одышка. Развиваются циркуляторные нарушения (артериальная гипотония, тахикардия, нарушение сердечного ритма), покраснение лица, мраморность кожи. Признаками острого внутрисосудистого гемолиза служат гепатомегалия, желтуха, гипербилирубинемия, гемоглобинурия. Коагуляционные нарушения включают повышенную кровоточивость, ДВС-синдром.
Период ОПН длится до 8-15 суток и включает стадии олигоурии (анурии), полиурии и восстановления функции почек. В начале второго периода отмечается уменьшение диуреза, снижение относительной плотности мочи, вслед за чем мочеотделение может прекратиться полностью. Биохимические сдвиги крови включают нарастание уровня мочевины, остаточного азота, билирубина, калия плазмы. В тяжелых случаях развивается уремия, приводящая к гибели больного. При благоприятном сценарии происходит восстановление диуреза и функции почек. В период реконвалесценции нормализуются функции других внутренних органов, водно-электролитный баланс и гомеостаз.
При первых признаках гемотрансфузионного шока следует прекратить трансфузию, сохранив при этом венозный доступ. Незамедлительно начинается проведение инфузионной терапии кровезамещающими, полионными, щелочными растворами (реополиглюкин, пищевой желатин, бикарбонат натрия). Собственно противошоковая терапия включает введение преднизолона, эуфиллина, фуросемида. Показано использование наркотических анальгетиков и антигистаминных средств.
Одновременно осуществляется медикаментозная коррекция гемостаза, нарушений функции органов (сердечной, дыхательной недостаточности), симптоматическая терапия. С целью удаления продуктов острого внутрисосудистого гемолиза применяется плазмаферез. При тенденции к развитию уремии требуется проведение гемодиализа.
Профилактика посттрансфузионных осложнений
Развитие посттрансфузионных реакций и осложнений возможно предотвратить. Для этого необходимо тщательно взвешивать показания и риски переливания крови, строго соблюдать правила заготовки и хранения крови. Гемотрансфузии должны осуществляться под наблюдением врача-трансфузиолога и опытной медицинской сестры, имеющей допуск к проведению процедуры. Обязательна предварительная постановка контрольных проб (определение группы крови больного и донора, проба на совместимость, биологическая проба). Гемотрансфузию предпочтительно проводить капельным методом.
В течение суток после переливания крови больной подлежит наблюдению с контролем температуры тела, АД, диуреза. На следующий день больному необходимо исследовать общий анализ мочи и крови.
Переливание крови: зачем оно нужно и чем опасно
Французский врач Жан-Батист Дени известен тем, что был личным врачом короля Людовика XIV, и своим открытием — именно он 15 июня 1667 года впервые совершил задокументированное переливание крови человеку. Дени перелил чуть более 300 мл овечьей крови 15-летнему мальчику, который впоследствии выжил. Позже учёный совершил ещё одно переливание, и пациент также выжил. Позже Дени перелил кровь шведскому барону Густаву Бонде, но он скончался. По одной из версий, первые пациенты выжили благодаря небольшому количеству переливаемой крови. После ещё одного погибшего пациента Дени обвинили в убийстве, но, даже получив оправдательный приговор, врач оставил медицинскую практику.
Однако, хотя опыты по переливанию крови продолжались, проводить процедуру без смертельных осложнений стало возможным только после открытия групп крови в 1901 году и резус-фактора в 1940 году.
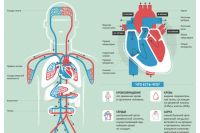
Сегодня практически не переливают цельную кровь, а только её компоненты, например только эритроцитную массу (взвеси эритроцитов), свежезамороженную плазму, концентрат тромбоцитов и лейкоцитную массу.
Сама процедура называется гемотрансфузия.
Показания
Самое распространённое показание к переливанию — это потеря крови. Острой потерей считается потеря пациентом в течение пары часов более 30 % объёма крови. Кроме этого, среди абсолютных показаний к гемотрансфузии — шоковое состояние, непрекращающиеся кровотечения, тяжёлое малокровие, хирургические вмешательства.
Частыми показаниями к переливанию компонентов крови являются анемия, гематологические заболевания, гнойно-септические болезни, тяжёлые токсикозы, острые интоксикации.
Противопоказания
Гемотрансфузия была и остаётся крайне рискованной процедурой. Переливание крови может вызвать серьёзные нарушения жизненно важных процессов, поэтому даже при наличии показаний к этой процедуре медики всегда рассматривают наличие или отсутствие противопоказаний, среди которых — сердечная недостаточность при пороках, миокардите, кардиосклерозе, гнойное воспаление внутренней оболочки сердца, гипертония третьей стадии, нарушение кровотока головного мозга, общее нарушение белкового обмена, аллергическое состояние и другие заболевания.
Существует такое понятие как «кровяной допинг», иначе — аутогемотрансфузия. При этой процедуре производится переливание реципиенту его же собственной крови. Это достаточно распространенная методика в спорте, однако официальные структуры приравнивают её к применению допинга. «Кровяной допинг» ускоряет доставку кислорода к мышцам, увеличивая их производительность.
Большую роль играет информация о предыдущих переливаниях, если таковые были. Также в группу риска входят женщины, пережившие тяжёлые роды, выкидыши или рождение детей с желтухой, и пациенты с раковыми опухолями, патологиями крови, продолжительными септическими процессами.
Часто при абсолютных показаниях к переливанию крови процедуру производят несмотря на противопоказания, но при этом организуют профилактические мероприятия, например, для предупреждения аллергической реакции. Иногда при хирургических операциях применяется предварительно заготовленная собственная кровь пациента.
Технология
Перед переливанием крови пациента обязательно проверяют на противопоказания, ещё раз проверяют группу крови и резус-фактор и тестируют кровь донора на индивидуальную совместимость. После этого проводится биологическая проба — пациенту вводят 25-30 мл крови донора и наблюдают за состоянием больного. Если пациент чувствует себя хорошо, то кровь считается совместимой и проводится гемотрансфузия со скоростью 40-60 капель в минуту.
После переливания несовместимой крови могут возникнуть осложнения, сбой дают почти все системы организма. Например, возможно нарушение функций почек и печени, обменных процессов, деятельности желудочно-кишечного тракта, сердечно-сосудистой и центральной нервной систем, дыхания, кроветворения.
Интересные факты

В 1926 году в Москве был организован первый в мире институт переливания крови (сегодня это Гематологический научный центр РАМН), была создана специальная служба крови.
Прямое переливание крови, непосредственно от донора больному, в настоящее время практически запрещено из-за опасности заражения СПИДом и гепатитом и проводится лишь в особо экстремальных ситуациях.
Кроме этого, полностью запрещено переливание донорской крови и её компонентов, не исследованных на СПИД, поверхностный антиген гепатита В и сифилис.
И вопреки распространённому заблуждению, скорая помощь никогда не переливает кровь.
Смотрите также:
- Хроническая ишемия головного мозга: причины и симптомы заболевания →
- Обязательный осмотр: какие анализы помогут вовремя обнаружить рак →
- Француженка требует у суда права на эвтаназию →
. ? 1
Профессор Назаров И.П.
В настоящее время многие вопросы переливания крови являются дискуссионными. Учеными и исследователями часто высказываются неоднозначные, а иногда и противоположные точки зрения на гемотрансфузионную терапию. В тоже время, практические врачи у постели больного или за операционным столом вынуждены предпринимать конкретные меры в этом направлении. В связи с этим возникают не только морально-этические, но чисто юридические проблемы, как для пациентов, так и врачей. Часто от того, насколько правильно решаются эти вопросы, зависит и сама жизнь больных. Ответы на некоторые вопросы, публикуемые ниже, мы не считаем «истиной в последней инстанции», а надеемся, что они найдут определенный отклик у читателей и послужат стимулом для дальнейшей дискуссии по актуальным вопросам инфузионно-трансфузионной терапии.
Вопрос 1. Можно ли утверждать, что только переливание крови (цельной, эритроцитарной массы, плазмы и ее фракций) является единственной возможностью и абсолютно необходимой процедурой (видом лечения) для пациентов, которым требуется соответствующий вид медицинского лечения по жизненным показаниям?
Отвечая на данный вопрос необходимо определить с современных позиций показания к гемотрансфузии и принципы восполнения острой и хронической кровопотери.
Кровопотеря — патологическое состояние организма, развивающееся в результате экстравазального кровотечения и внутрисосудистой секвестрации, сопровождающееся возникновением ряда компенсаторных и патологических реакций. Потеря крови в количестве 5-10% исходного объема переносится почти незаметно. Острая же кровопотеря 50% ОЦК приводит к острой циркуляторной недостаточности и почти немедленно к глубокому шоку. Однако в возникновении шока имеет значение не только снижение ОЦК, но и скорость кровопотери, расстройство компенсации.
Определение степени (тяжести) кровопотери имеет важное практическое значение и во многом определяет тактику лечения острой кровопотери. Существует значительное количество классификаций степени кровопотери, основанных на различных клинических и лабораторных данных. Чаще используются классификации с разделением кровопотери на четыре стадии: легкую, среднюю, тяжелую и крайне тяжелую. Так, Американская коллегия хирургов в 1982 году приняла 4 степени (класса) острой кровопотери, основываясь на объеме кровопотери и клинической симптоматике. При первой степени потеря ОЦК не превышает 15%, а клиническая симптоматика либо отсутствует, или имеется только тахикардия, проявляющаяся, прежде всего в положении стоя. При второй степени потеря ОЦК составляет 20-25%. При этом, в положении лежа АД может быть не изменено или несколько снижено, однако при проведении ортостатической пробы, сидя в кровати с опущенными ногами возникает ортостатическая гипотензия (АД снижается не менее чем на 15 мм рт.ст.). Мочеотделение в этой стадии сохранено. При третей степени ОЦК снижается на 30-40%, что обуславливает артериальную гипотензию в положении лежа на спине и олигурию менее 400 мл/сут. Потеря более 40% ОЦК вызывает крайне тяжелую (четвертую) степень кровопотери, опасную для жизни. Клинически это проявляется коллапсом с крайне низким АД и нарушением сознания, вплоть до его потери.
Целью всех усилий в лечении острой кровопотери является сохранение адекватного уровня потребления кислорода тканями для поддержания метаболизма в них.
К основным принципам лечения острой кровопотери следует отнести следующие мероприятия:
- Выполнение окончательного гемостаза.
- Восстановление ОЦК и ликвидация гиповолемии.
- Поддержание сердечного выброса.
- Ликвидация нарушений микроциркуляции и восстановление перфузии тканей.
- Улучшение реологических свойств крови.
- Повышение кислородной емкости крови.
- Коррекция нарушений дыхания и ликвидация гипоксии.
- Восстановление нарушений кислотно-щелочного и водно-электролитного балансов.
- Нормализация коагулирующих свойств крови.
- Поддержание энергетического баланса организма.
- Симптоматическая терапия.
Лечение кровопотери должно быть ранним и комплексным. В вену должен быть введен пластиковый катетер, при необходимости катетеризируют 2-3 вены. Инфузионную терапию острой массивной кровопотери начинают сразу после установления факта кровопотери и катетеризации вен.
Инфузионная терапия имеет следующие цели:
- Восстановление ОЦК, устранение гиповолемии и обеспечение адекватного сердечного выброса.
- Сохранение и восстановление кислородтранспортной функции крови.
- Обеспечение адекватной микроциркуляции.
- Сохранение и восстановление нормальной осмолярности плазмы.
- Предупреждение агрегации форменных элементов крови и устранение синдрома сладжирования.
Проблема адекватных сред для замещения кровопотери многие годы остается в центре внимания исследователей и практических врачей. Это обусловлено тем, что ни консервированная, ни свежая кровь не является не только идеальной, но даже оптимальной средой для замещения кровопотери.
При лечении кровопотери и геморрагического шока гемотрансфузия не может обеспечить полный эффект по следующим причинам:
-
Риск связанный с гемотрансфузией может перевесить её лечебный эффект. Частота осложнений от переливания донорской крови достигает 10%, а летальный исход наблюдается в 0,1-1% случаев.
-
Консервированная кровь, хранящаяся более 3-х суток, обеспечивает транспорт кислорода в организме лишь на 50%.
-
До 25-30% перелитых донорских эритроцитов и плазмы секвестрируются из циркуляции и депонируются в различных органах и тканях.
-
Независимо от сроков хранения до 30% консервированных эритроцитов находится в крови в виде агрегатов, имеющих размер 40-60 мкм и при переливании оседающих в капиллярном фильтре сосудистой системы легких (диаметр капилляра от 8 до 12 мкм). Этот процесс является главнейшим пусковым моментом в развитии «шокового легкого» и дыхательной недостаточности.
-
Переливание крови с целью коррекции анемии не гарантирует улучшения и поддержания адекватной оксигенации крови, т.к. потребление кислорода тканями зависит не только от концентрации гемоглобина, но и от сердечного выброса и разницы между насыщением гемоглобина кислородом в артериальной и венозной крови.
-
Переливание консервированной крови может спровоцировать коагулопатию, т.к. длительное хранение цельной крови приводит к снижению активности ряда факторов свертывания, тромбоцитов и гранулоцитов (жизнеспособность 24-48 часов).
-
Главной причиной геморрагического шока является нарушение гемодинамики, а не анемия.
-
Гемотрансфузии могут обуславливать иммунодепрессивные состояния, что увеличивает частоту послеоперационных инфекционных осложнений.
Патогенетическое лечение острой кровопотери и геморрагического шока обеспечивается, прежде всего, восстановлением ОЦК, увеличением сердечного выброса и улучшением микроциркуляции. Одним из принципиальных вопросов в лечении геморрагического шока является выбор инфузионной среды — консервированной крови или плазмозаменителей. Для усиления сердечного выброса наиболее эффективными оказались «бесклеточные» жидкости (коллоидные растворы и плазма), а трансфузия эритроцитарной массы была наименее успешной. В ряде случаев переливание эритроцитарной массы сопровождается снижением сердечного выброса, что связывают с увеличением вязкости крови. Вязкость крови возрастает также при низком кровотоке. Следовательно, влияние трансфузии эритроцитарной массы на вязкость циркулирующей крови будет особенно выраженным у больных с низким сердечным выбросом. Для быстрого увеличения сердечного выброса и объема внутрисосудистой жидкости фаворитами признаны коллоидные растворы. Для увеличения сердечного выброса требуется лишь 1/3 объема, который необходим для соответствующего эффекта при инфузии кристаллоидов. Растворы кристаллоидов предпочтительнее, если кровопотеря не угрожает жизни.
Однако выше сказанное не является призывом к полному отказу от гемотрансфузии. Гемотрансфузия должна применяться с определенными ограничениями, и остается одним из важнейших компонентов лечения геморрагического шока. После восстановления сердечного выброса необходимо возместить потерянный гемоглобин. Традиционный подход к гемотрансфузии требует повышения содержания гемоглобина в крови больного до 100 г/л или более. Однако данное положение представляется спорным, скорее догмой, чем научно обоснованным фактом. Это становится ясным, если вспомнить, что адекватное снабжение тканей кислородом зависит не только от концентрации гемоглобина. Более приемлемым подходом для определения потребности в переливании крови у конкретного больного является мониторинг показателя потребления кислорода тканями, а также концентрации лактата в сыворотке крови. Дефицит оснований (ВЕ) можно использовать как косвенный показатель уровня лактата в сыворотке и как ориентир для проведения инфузионной терапии. Если во время инфузионной терапии ВЕ не снижается, то это свидетельствует о нарастающей тканевой ишемии и необходимости продолжения энергичного лечения (гемотрансфузии, вазо- и реологически активные вещества и др.).
Клинический опыт показывает, что необходимость в гемотрансфузии возникает, прежде всего, при массивных кровопотерях, превышающих половину или 2/3 исходного ОЦК. Кровопотеря при операции, не превышающая 1-1,5 л (20% ОЦК и менее), гемотрансфузии не требует и может быть возмещена плазмозаменителями.
Инфузионно-трансфузионная терапия при острых кровотечениях зависит во многом не только от величины кровопотери, но и от её интенсивности, степени и стадии гемодинамических расстройств, длительности кровотечения, реактивности больного. Показания к переливанию, а также скорость, объем, и качество инфузии определяют по величине наружной или внутренней кровопотери, дефициту ОЦК, по гемоглобину и гематокриту крови, по показателям артериального и центрального венозного давления, потребления тканями кислорода, концентрации лактата и ВЕ, симптому «бледного пятна», почасовому диурезу и другим признакам.
Очень важно четко сформулировать, что необходимо восполнить, а затем уже выбирать соответствующие инфузионные среды. Если основная цель заключается в восполнении дефицита ОЦК, то наиболее логичным выбором будет инфузионная терапия коллоидными растворами. Если же необходимо восполнить потери интерстициальной жидкости, то следует предпочесть введение кристаллоидных растворов.
Вопрос о восстановлении газотранспортной функции крови при острой кровопотере требует особого рассмотрения. До недавнего времени эта задача решалась только путем переливания консервированной крови или эритроцитов.
В настоящее время проходят клинические испытания и внедряются в практику перфторуглеродные эмульсии, растворы модифицированного и рекомбинантного гемоглобина. Два последних пока находятся на стадии клинических испытаний и данных по их эффективности при лечении острой кровопотери мы не обнаружили.
В конце 70-х годов японская фирма «Green Cross Corporation» выпустила первый коммерческий препарат на основе перфторсоединений для клинического испытания под названием «Флюозол ДА 20%». Препарат применялся в клинике с 1978 года, однако имел ряд недостатков, а именно: полидисперсный характер эмульсий, влияющий на микроциркуляцию крови; высокую реактогенность, проявляющуюся в активации систем комплемента; низкую стабильность эмульсии при хранении. В связи, с чем его клинические испытания были прекращены.
Наиболее известен среди эмульсий перфторуглеродов препарат Перфторан — Россия. Его широкое применение в клинической практике в качестве плазмозаменителя с газотранспортной функцией разрешено с 1994 года. Являясь переносчиком кислорода и двуокиси углерода, он находит применение при операционной гемодилюции, пластических операциях на коронарных сосудах и хранении органов перед их трансплантацией.
Имеется положительный опыт применения Перфторана при кровопотере и шоке, однако все авторы склонны рекомендовать применение Перфторана при кровопотере до 40% ОЦК, либо в сочетании с переливанием крови, причем объем гемотрансфузий при применении Перфторана уменьшался в 1,5 — 2 раза.
Вывод: Таким образом, острая кровопотеря в объеме до 20% ОЦК обычно не требует гемотрансфузии и может быть возмещена коллоидными и кристаллоидными растворами. При кровопотере 30-40% ОЦК возможно использование в комплексе инфузионно-трансфузионной терапии перфторана, а при его отсутствии введение донорских эритроцитов. При крайне тяжелой кровопотере (более 40% ОЦК) сопровождающейся нарушением свертываемости крови, проницаемости сосудистой стенки, а также у больных с заболеваниями системы крови отказаться от применения донорской крови и ее компонентов не представляется возможным. Если вам необходимо вызвать девушку на дом в Тюмени, то самый верный способ — это посетить сайт с ночными бабочками: проститутки Тюмень Только самые горячие путаны и шлюхи к вашим услугам. Выезд и апартаменты. Конфиденциально!
Вопрос 2. Какие опасности для жизни и здоровья пациента связаны с переливанием крови (во время переливания, непосредственно после него, и в посттрансфузионном периоде) с учетом стандартов ее сбора, производства, транспортировки, хранения и применения?
При массивных гемотрансфузиях у 10% реципиентов можно наблюдать те или иные побочные реакции. Гемотрансфузионные реакции развиваются остро, их частота представлена в табл.1.
Таблица 1.
Гемотрансфузионные реакции
| Реакция | Частота возникновения | Причина | ||
| Лихорадка | 1:50-1:100 | Антитела к лейкоцитам донора | ||
| Крапивница | 1:100 | Сенсибилизация к белкам плазмы донора | ||
| Острое повреждение легких | 1:5000 | Леикоагглютинины в донорской крови | ||
| Острый гемолиз | 1:6000 | АВО-антитела к эритроцитам донора | ||
| Гемолиз с летальным исходом | 1:100000 | АВО-антитела к эритроцитам донора | ||
ОСТРЫЕ ГЕМОЛИТИЧЕСКИЕ РЕАКЦИИ
Серьезные гемотрансфузионные реакции встречают довольно редко, однако они могут угрожать жизни пациента. Острые гемолитические реакции обусловлены взаимодействием антител реципиента с поверхностными АВО антигенами эритроцитов донора. Эти антитела связывают комплемент, что может привести к массивному гемолизу. Стандартная упаковка эритроцитной массы может полностью подвергнуться лизису менее чем за 1 ч.
К выраженным гемолитическим реакциям может привести переливание даже 10-50 мл крови, причём их клинические признаки, обычно достаточно характерны и проявляются через считанные минуты после начала гемотрансфузии.
НЕГЕМОЛИТИЧЕСКИЕ ЛИХОРАДОЧНЫЕ РЕАКЦИИ
Пирогенные реакции при гемотрансфузиях встречаются в 1-4% случаев и связаны с антилейкоцитарными антителами, образовавшимися в организме реципиента либо во время предыдущего переливания крови, либо при беременности. Это наиболее частая причина трансфузионных лихорадок.
АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ
Аллергические реакции встречаются у 1-3% реципиентов, и их развитие связано с сенсибилизацией организма к белкам плазмы доноров при предыдущих гемотрансфузиях. Пациенты с дефицитом иммуноглобулина А предрасположены к аллергическим реакциям разной степени тяжести даже без введения препаратов плазмы или её белков в анамнезе.
ОСТРОЕ ПОВРЕЖДЕНИЕ ЛЕГКИХ
Острая дыхательная недостаточность (ОДН) является довольно редким осложнением переливания крови — 1:5000 проведённых гемотрансфузий. ОДН можно наблюдать даже после однократного переливания, как цельной крови, так и эритроцитной массы. Сегодня патогенез ОДН связывают со способностью антилейкоцитарных антител донорской крови взаимодействовать с циркулирующими гранулоцитами реципиента. Сформировавшиеся лейкоцитарные комплексы поступают в лёгкие, где высвобождающийся клетками ряд токсических продуктов повреждает капиллярную стенку, в результате чего изменяется её проницаемость и развивается отёк лёгких; при этом сложившаяся картина напоминает респираторный дистресс-синдром взрослых (РДСВ). Тем не менее, ОДН — не РДСВ (хотя ОДН при нём имеет место), поскольку первая практически всегда благополучно разрешается, а РДСВ сопровождается весьма высокой летальностью. В настоящее время природа ОДН до конца не изучена.
Среди посттрансфузионных осложнений следует отметить заражение реципиента вирусными инфекциями. Несмотря на то, что вся заготавливаемая кровь в России проходит обязательное обследование на наличие вирусов гепатита «B» и «C», а также вирус иммунодефицита человека, любые из используемых тест-систем и другие методы определения вирусоносительства у доноров не дают 100% гарантии их выявления, что обусловлено случаями ареактивного носительства, а также мутацией вирусов, не регистрируемых имеющимися тестами.
К числу последствий перенесенной гемотрансфузии следует отнести и ?











